PNH da mortalite ve morbiditeden sorumlu olan durum altta yatan kronik ve progresif hemolizdir.
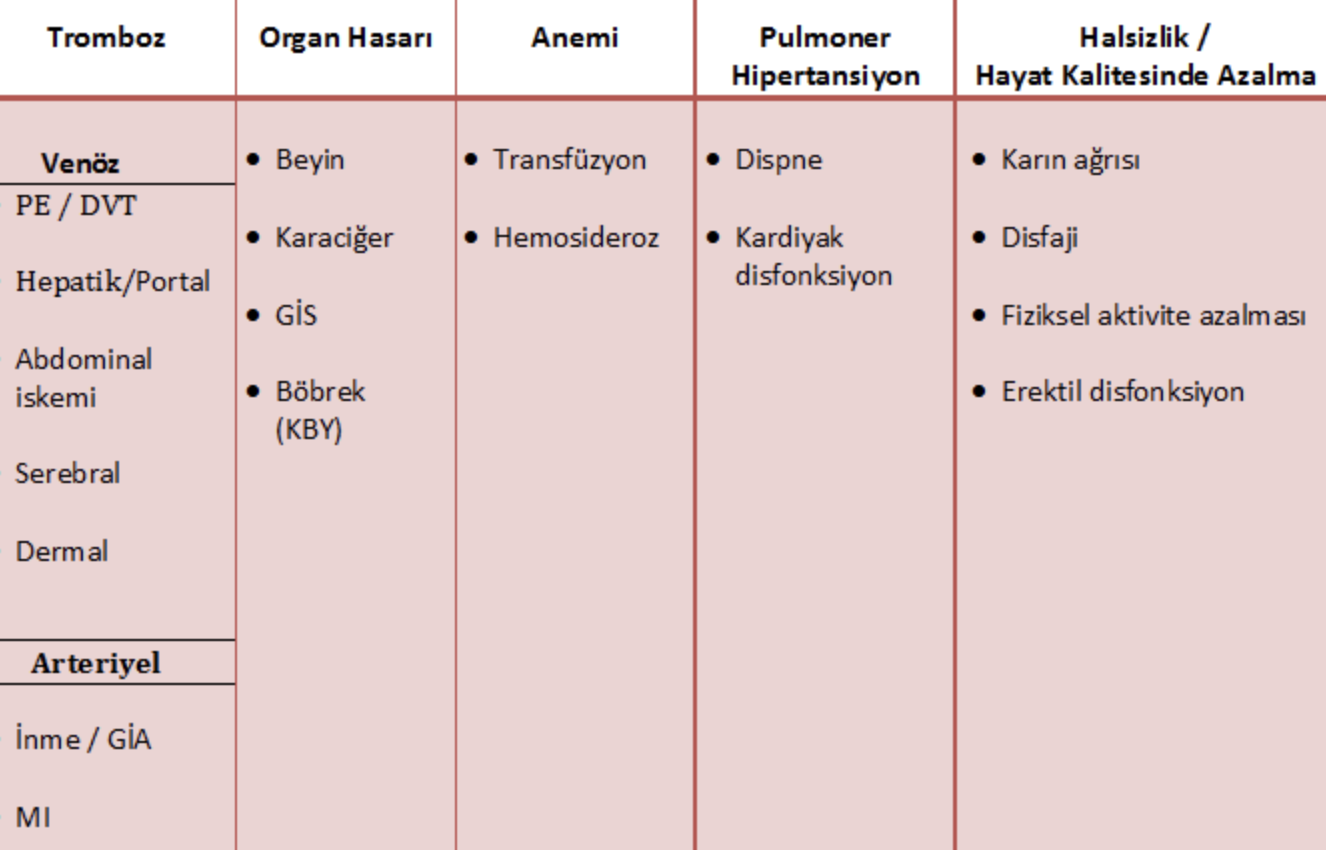
PE, pulmoner emboli; DVT, derin ven trombozu; GİA, geçici iskemik atak; MI, miyokard infarktüsü; KBY, Kronik böbrek yetersizliği
Tromboz PNH da mortaliteden sorumlu en önemli klinik bulgudur. Erken mortalitenin en sık nedenidir. Beklenmedik zaman ve beklenmedik yerde meydana gelen trombozlarda mutlaka PNH taranmalıdır. Altta yatan bir neden olmayan tromboz hastalarında (Pulmoner emboli ve DVT dahil) ve atipik dediğimiz (hepatik, splenik, sagittal sinüs ve dermal trombozlar gibi) tromboz atağı geçiren hastalarda PNH klonu taranması önerilmektedir. PNH ve Tromboz ile ilgili literatör bilgisini özetlemek gerekirse:
-Tromboz PNH ilişkili ölümlerin % 40-67sinden sorumludur
-PNH tanısı olan hastaların %29-44 ü en az bir trombotik atak geçirmektedir
-İlk trombotik atak ölümcül olabilir, bu nedenle henüz tromboz atağı olmaması hastaların tedavi ihtiyacı olmadığı anlamına gelmemektedir
-Trombotik atak ölüm riskini 5-10 kat artırmaktadır
-PNH da en sık görülen tromboz, genel tromboz sıklığından farklı değildir. En sık PE ve DVT görülmektedir
-Diğer sık tromboz izlenen alanlar ise; intra-abdominal venler ve serebral venlerdir
-Hastaların %7.25-25'inde hepatik ven trombozu (Budd-Chiari Sendromu) izlenmektedir
-Arteriyel tromboz sıklığı ise tüm trombotik olaylar göz önüne alındığında %15'dir
-Trombofili panelinde taranan protein C eksikliği, protein S eksikliği, AT eksikliği, Faktör V Leiden Mutasyonu ve Protrombin gen mutasyonu gibi durumlarla rölatif risk değerlendirmesi yapıldığında PNH yaklaşık 15 kat daha trombojenik bir hastalıktır
-Normal populasyonla kıyaslandığında PNH klonunun küçük olduğu( < %10) durumlarda bile belirgin tromboz riski mevcuttur
-Anti koagülan profilaksisi ve tedavisi alan hastalarda da tromboz riski devam etmektedir
-Eculizumab tedavisi ile tromboz riskinin belirgin azaldığı gösterilmiştir
PULMONER HİPERTANSİYON
Hemoliz sonrası açığa çıkan serbest plazma hemoglobini ve eritrosit arjinaz enzimi nedeniyle intravasküler nitrik oksit (NO) tüketimi artarken üretimi de azalır. NO düzeyindeki düşüş düz kas tonusunda regülasyonun bozulmasına neden olur. Bu durum da vazokonstruksiyona ve hem sistemik hem de pulmoner hipertansiyona yol açar. Klinik çalışmalar PNH tanılı hastaalrın yaklaşık %50'sinde hafif düzeyde de olsa pulmoner hipertansiyonun olduğunu, bunların %7'sinin ağır pulmoner hipertansiyon olduğunu göstermiştir.
-PNH tanısı konan hastaların yaklaşık %50'sinde pulmoner arter basıncı yükselmiştir
BÖBREK YETERSİZLİĞİ
Gerek kronik hemoliz sonucu azalan NO düzeyine bağlı vazokonstuksiyon sonucu renal kan akımının azalması gerekse açığa çıkan serbest plazma hemoglobininin tübüler hücrelerle maruziyeti sonucu kronik böbrek hasarı meydana gelebilmektedir.
-PNH da böbrek yetersizliği Genel populasyondan 6.6 kat daha fazla rapor edilmiştir
-PNH da Kronik hemosideroza bağlı böbrek disfonksiyonu da olmaktadır
-PNH da ölümlerin %8-18’inden Böbrek Yetmezliği sorumludur
KEMİK İLİĞİ YETMEZLİĞİ
Aplastik anemi tanısı olan hastaların %20-25 inde PNH klonu varlığı gösterilmiştir(AA-PNH Sendromu). Kİ aplazisi PNH klonunun tanımlanmasından önce var olabileceği gibi klasik PNH tanısı konduğunda da eşlik ediyor olabilir. İmmünsüpresif tedavi altında olan AA hastalarının %10-31 inde PNH gelişebilir.
DİĞER SEMPTOMLAR
PNH kliniğinin anahtar cümlesi; hemoliz sonucu ortaya çıkan NO azalmasının yol açtığı düz kas distonisidir. Erektil disfonksiyon, gastrointestinal kontraksiyonlara bağlı karın ağrısı ve disfaji PNH hastalarında yaşam kalitesini önemli derecede düşürmektedir. Epidemiyolojik çalışmalarda PNH hastalarında erektil disfonksiyon insidansı %47, karın ağrısı insidansı % 57 ve disfaji insidansı %41 olarak rapor edilmiştir.
-PNH da düz kas distonileri yaşam kalitesini etkileyen en önemli parametredir.
REFERANSLAR
1. Hillmen P et al. N Engl J Med 1995; 333: 1253–1258.
2. Hill A et al. Br J Haematol 2007; 137: 181–192.
3. Parker C et al. Blood 2005; 106: 3699–3709.
4. Brodsky RA. Blood Rev 2008; 22: 65–74.
5. Rachidi S et al. Eur J Intern Med 2010; 21: 260–267.
6. Hill A et al. Blood 2013; 121: 4985–4996.
7. Hillmen P et al. Blood 2007; 110: 4123–4128.
8. Peffault de Latour R et al. Blood 2008; 112: 3099–3106.
9. Audebert HJ et al. J Neurol 2005; 252: 1379–1386.
10. Hoekstra J et al. J Hepatol 2009; 51: 696–706.
11. McMullin MF et al. J Intern Med 1994; 235: 85–89.
12. Ziakis PD et al. J Thromb Haemost 2007; 5: 642–645.
13. Poulou LS et al. Thromb Haemost 2007; 98: 699–701.
14. Hillmen P et al. Am J Hematol 2010; 85: 553–559.
15. Hill A et al. Br J Haematol 2010; 149: 414–425.
16. Weitz I et al. Intern Med J 2013; 43: 289–307.
17. Sahin F et al. Am J Blood Res. 2015 Jun 15;5(1):1-9
18. Sahin F et al. Am J Blood Res. 2015 Jun 15;5(1):30-3
19. Sahin F et al. PESG PNH diagnosis, follow-up and treatment guidelines. Am J Blood Res. 2016 Aug 5;6(2):19-27